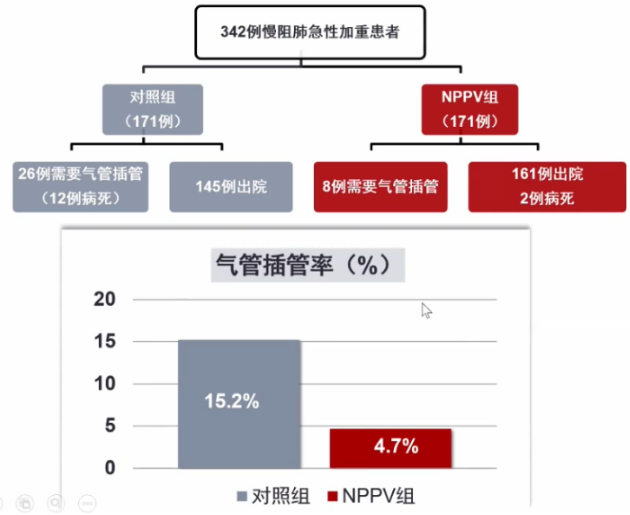
无创通气分为无创负压通气和无创正压通气(NPPV)。无创负压通气即早期所说的“铁肺”,因其不需要建立人工气道,所以也是无创通气的一种方式。20世纪初至50年代,铁肺在临床中的应用逐渐增多,尤其在脊髓灰质炎爆发流行时期,当时最高级的呼吸支持技术即为铁肺,但在临床应用过程中也暴露了铁肺的一些弊端,如气道管理困难、应用范围狭窄、患者病死率高等。因此,自20世纪50年代后,无创负压通气(铁肺)在临床中的使用就逐渐减少。早期还有一种无创通气方式,即间歇正压通气(IPPV),主要用于心源性肺水肿患者的呼吸支持。20世纪80年代,澳大利亚沙利文教授研究开发的持续正压通气(CPAP)系统为成功治疗阻塞型睡眠呼吸暂停低通气综合征(OSAS)开创了先河,后续又将其研究开发逐步拓展到无创通气领域,极大地推动了无创通气的发展。此后,无创正压通气的临床应用逐渐增多,尤其在急性呼吸衰竭中的应用,无创通气优势尽显[1]。20世纪90年代,国内有关NPPV的研究及应用日益增多,并取得了非常好的效果。近年来,无创正压通气在临床中的应用逐渐增多。2013年一项全球多中心调查显示,NPPV在机械通气患者中的应用比例呈上升趋势[2]。NPPV治疗急性呼吸衰竭的指征也逐渐扩展,早期应用NPPV可以预防呼吸衰竭;对于轻中度呼吸衰竭患者,NPPV能够避免气管插管;对于重度呼吸衰竭患者,NPPV可以辅助早期拔管(有创-无创序贯通气),减少呼吸机相关性肺炎(VAP)的发生[3]。NPPV不仅在呼吸科使用,在ICU、急诊、老年科、心内科等科室也都有较广泛的应用。因此,无论是其临床应用指征还是临床应用场所都在逐渐拓宽。尽管目前NPPV临床应用指征已经把握得很好,但若没有进行规范、有效的床旁管理,也有可能导致NPPV治疗失败。很多操作细节往往决定了NPPV的成败。1. NPPV生理学特征之一:正压通气
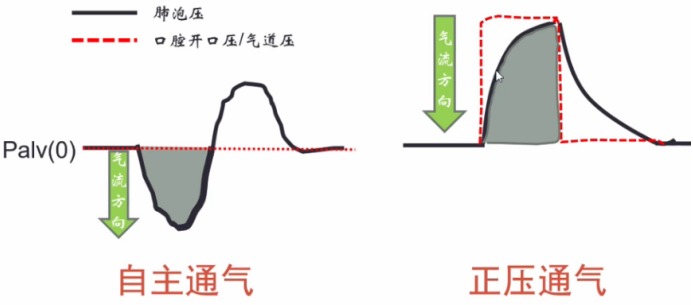
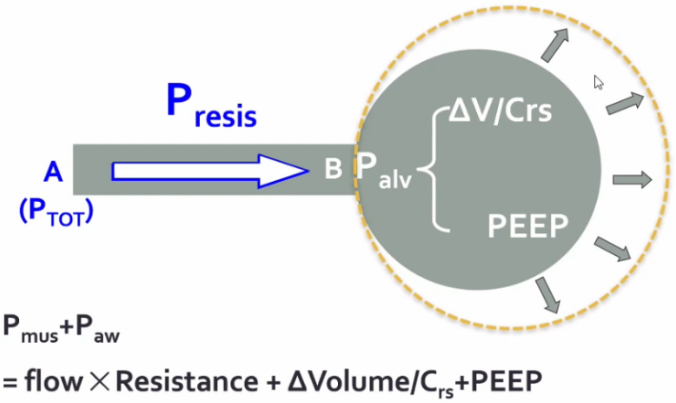
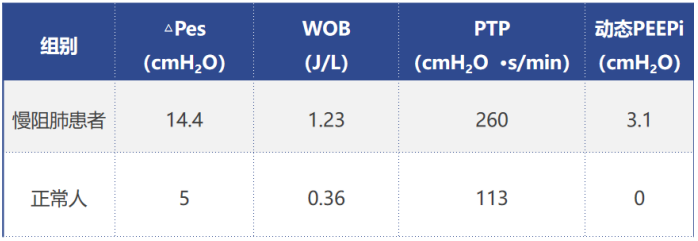
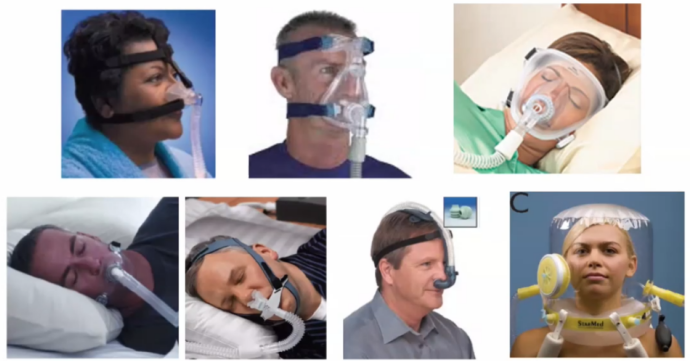
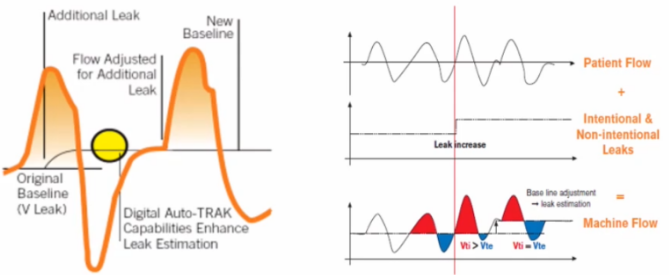
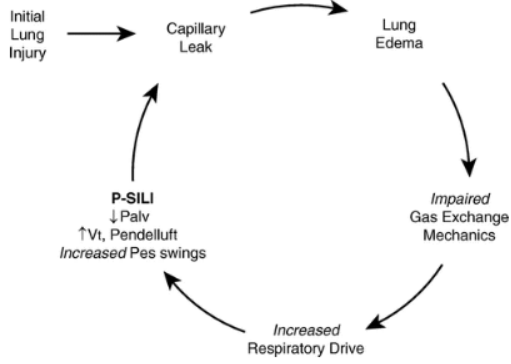
正常人呼吸的肺泡内压力呈正弦波,吸气时,肺泡内压力逐渐下降,而气道开口处的压力不变,与外界大气压相同,所以在气道开口与肺泡之间产生一个压差,导致气体流动,从而使空气从外界进入肺泡中。因此,正常人呼吸是一种负压通气。而正压通气的方式完全不同,肺泡内压力从基线开始是逐渐增加的过程,当患者吸气时,呼吸机在早期给予一个正压,所以在患者气管插管或无创通气的面罩内,提供了一个高于大气压的压力,由此产生了气道开口与肺泡之间的压差,进而驱动气体流入肺泡内。从生理学角度出发,无论负压通气还是正压通气,都是通过改变气道开口与肺泡之间的压差来实现肺的通气。不同的是,负压通气是降低肺泡内压力,正压通气则是增加气道开口处的压力。谈到机械通气原理,必然要提及运动方程。运动方程所指也是呼吸的动力与阻力之间的平衡问题。如下图所示:等式左边就是呼吸的动力,如果没有呼吸机,呼吸的动力全部来自于呼吸肌肉,以克服气道阻力及弹性阻力。如果使用了呼吸机,就会由呼吸机和呼吸肌肉共同克服呼吸系统所附加的各种阻力。显然,呼吸机减少了呼吸肌肉的做功,这也是正压通气最本质的功能所在。NPPV的作用是帮助呼吸肌肉克服呼吸系统阻力,此作用在慢阻肺患者中体现得尤为突出。慢阻肺急性加重患者在稳定状态时,由于其气道慢性炎症、气道肺组织结构破坏等,会导致其呼吸负荷逐渐增加,肺过度充气导致膈肌低平,膈肌收缩效率随之下降,膈肌力量减弱,加之炎症、内源性PEEP(PEEPi)的产生等因素的作用,对呼吸肌肉造成了极大负担。本身慢阻肺患者的膈肌肌力已经减弱,但仍必须启动辅助呼吸肌肉来共同克服呼吸系统所附加的各种阻力。有学者进行过统计,与正常人相比,慢阻肺患者食道压变化(△Pes,反映胸膜腔内压力的改变,在呼吸周期中也反映了吸气肌肉做功的大小)、呼吸做功(WOB)、吸气时间压力乘积(PTP)、动态PEEPi均明显升高。通过前文所述正压通气的原理可知,正压通气能够辅助呼吸肌肉做功,因此能够减轻呼吸肌肉的疲劳,克服呼吸系统的负荷,从而增加肺的通气。早期一些生理学研究也发现,NPPV显著降低了慢阻肺患者的呼吸功耗,患者△Pes、PTP、WOB均显著下降[4]。多部指南也推荐NPPV作为慢阻肺急性加重患者得首选呼吸支持方式。此外,对于重度或极重度慢阻肺稳定期患者,NPPV也具有良好的疗效,甚至能够改善患者的病死率。早在1995年N Engl J Med 杂志发表的一篇文献已经肯定了NPPV对慢阻肺急性加重的作用,该研究显示,与传统氧疗相比,NPPV短时间内显著降低了慢阻肺急性加重患者的二氧化碳分压(PaCO2),并且改善了氧合[5]。王辰院士牵头开展的一项多中心随机对照研究发现,慢阻肺急性加重患者使用NPPV后,主要观察指标(气管插管率)显著降低。因此,早期NPPV是缓解慢阻肺急性加重患者呼吸肌肉疲劳和预防呼吸衰竭进一步加重的治疗策略。对于低氧性呼吸衰竭(Ⅰ型呼吸衰竭),NPPV与有创正压通气(IPPV)产生的生理学效应相同。早期一些生理学研究也显示,与不使用无创通气相比,无论是单水平的CPAP,还是双水平ST模式,患者的呼吸功耗均降低,并且呼吸机支持水平越高,呼吸功耗降低越明显,而且患者的氧合指数明显增高[6]。NPPV对于呼吸生理指标的改善效果也显而易见。早期文献发现,NPPV患者的氧合指数显著增高,并且能够改善患者预后[7]。但NPPV治疗低氧性呼吸衰竭在疗效方面仍存在很大差异,目前尚无明确的推荐。这可能与低氧性呼吸衰竭病因的异质性及复杂性有关;另外,低氧性呼吸衰竭病情更重,进展快,恢复慢,这些特点可能也决定了NPPV的疗效不尽如人意。NPPV与IPPV的根本区别在于是否建立人工气道(如气管插管、气管管切开套管)。NPPV的优势在于无需建立人工气道,因而也避免了人工气道管理、药物使用及撤机等问题,因此也颇受临床医生的青睐。当然这也并不能说明NPPV一定优于IPPV,二者的临床应用指征不同,临床中应结合患者的具体情况及各自的使用经验进行综合判断。NPPV的连接方式具有显著特点。为了增加患者的耐受性,也为了提高通气效果,NPPV有多种连接方式,下图是临床常用NPPV连接方式,包括头盔、全脸面罩、口鼻面罩、鼻枕、口含罩等。尽管与IPPV相比,NPPV的优势明显,但其弊端也不容忽视,在临床使用中需要权衡利弊。对于IPPV,需要关注的是VAP的发生,尤其对于免疫抑制患者,更倾向于选择NPPV,因其能减少VAP的发生。NPPV患者的气道管理并不简单,而气道管理的优劣将会直接影响无创通气治疗的成败。NPPV气道相关并发症(包括鼻腔/口腔黏膜充血、鼻腔/口腔干燥、胃胀气、误吸、黏液堵塞气道)的发生率仍然非常高[8],所以在进行NPPV床旁管理时,需要实时关注呼吸道的通畅性、呼吸道的湿化、痰液引流等问题。对自然气道的维护和管理,难度更大。IPPV是一个密闭的回路,因为有人工气道气囊的封闭,所以呼吸机与肺组成了一个密闭的空间,能够精准地调整呼吸机参数。由于连接方式不同,NPPV不可避免地会产生漏气的问题。临床使用的很多呼吸机是单回路,要有呼气孔或呼气阀,此处也会产生一定的漏气(故意漏气)。此外,面罩佩戴不合适、面罩与患者脸型不匹配、佩戴中患者不愿扣太紧等都会导致漏气(非故意漏气)。因此,如何在漏气情况下保证患者通气的安全,也具有一定的挑战性。如何进行漏气的监测和补偿,也是无创呼吸机研发的核心技术之一。不同品牌的呼吸机,漏气补偿的精准程度存在很大差异,也会影响NPPV的治疗效果。如何管理NPPV漏气,对于改善患者生理学相关指标非常重要。临床中在观察患者时,漏气量应该是必不可少的实时监测指标。呼气阀有很多不同的种类,包括侧孔阀、平台阀、静音阀等,一定要区分清楚,并且要熟悉无创呼吸机的构造、回路的连接方式等,以便在临床应用中更好地使用NPPV。呼气阀的本质就是“漏气”,所以,不同厂家在研发无创呼吸机时都会考虑如何精准地发现并补偿漏气。“漏气补偿”就是无创呼吸机区别于有创呼吸机的主要特点之一。在很多ICU中可能也存在使用有创呼吸机进行无创通气的情况,这种做法是否可行?答案是可以,但前提条件是所使用的有创呼吸机有漏气补偿的功能,或者有无创正压通气模式。不能在有创通气模式下进行NPPV,这种做法极为不安全,很可能会出现医疗事故。“漏气补偿”机制主要包括呼气气流基线调节、潮气量调节以及患者压力调节等机制。漏气是影响NPPV安全性和有效性的重要因素之一。尤其是如果人机协调性较差,通气和氧合会显著下降,漏气量就越大,气道湿化、患者耐受性都会受到不同程度的影响,甚至会导致治疗失败。因此在进行床旁管理时,尤其要关注漏气量,尽量限制NPPV患者漏气量<25 L/min,这是一个相对较好的漏气水平。临床上一味追求不漏气的结果是过度调节头带的松紧度,这容易导致患者面部压伤,一定要根据患者的舒适度以及治疗的需求选择恰当的漏气水平。对于NPPV患者,呼吸治疗师在床旁究竟要管理什么?首先,我们要了解患者为什么使用NPPV(应用指征是什么)?其次,使用NPPV后是否达到了预期的效果?最后,并发症的管理。这是容易被忽略的问题,基于NPPV的生理学特点,其并发症也有一定的特点,主要包括:①与连接方式相关的并发症:包括漏气、面部压伤、幽闭恐惧、眼部刺激;②与气道维护相关的并发症:包括痰液引流不畅、口鼻发干、鼻充血、痰痂、痰堵、胃肠胀气、误吸;③与正压通气相关的并发症:包括血压下降、气压伤、人机不协调、耳鸣、耳痛。患者自身造成的肺损伤(patient self-inflicted lung injury,P-SILI)的概念近些年逐渐受到关注。当患者出现肺损伤后,肺水肿、气体交换力学异常等一系列因素都会导致其呼吸驱动增强,进而使潮气量和呼吸功耗均增加,肺泡内压力下降,进而再次加重肺损伤,形成恶性循环[9]。既往提及呼吸机相关性肺损伤,更多考虑是IPPV的问题。然而,NPPV同样也会导致肺损伤,而且更容易发生,因为在NPPV时,患者自主呼吸强度更难控制。因此,如何监测及避免NPPV患者出现肺损伤,也是需要临床考虑的问题,尤其是当自主呼吸变强时。食道压或跨肺压监测对于NPPV患者可能具有重要意义[10]。研究发现,当使用NPPV治疗低氧性呼吸衰竭时,潮气量越大,NPPV失败率越高,尤其当潮气量≥9.5 ml/kg情况下,NPPV失败率显著增高,在7天内,NPPV失败率可达到60%~80%;而潮气量<9.5 ml/kg,NPPV失败率约为20%[11]。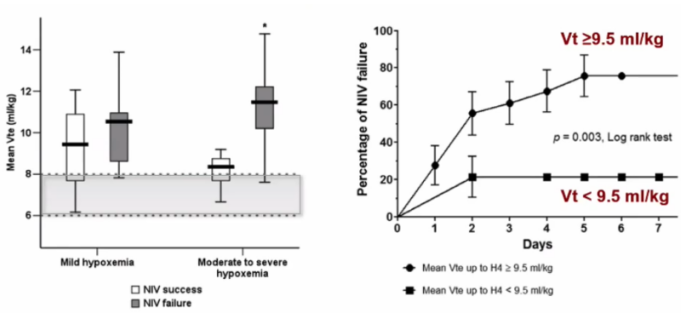
更早一些的研究也给出类似的提示。2006年一项研究发现NPPV失败患者,潮气量更大,即患者的呼吸驱动更强[12]。研究发现,呼吸频率过快、患者潮气量过大(尤其>9 ml/kg),NPPV的失败率明显增高;多因素分析显示,潮气量过大是NPPV失败的危险因素之一[13]。基于NPPV自身的生理学效应,其主要用于治疗呼吸功能不全或呼吸衰竭,在患者尚未出现呼吸衰竭或即将发生呼吸衰竭或在呼吸衰竭早中期时可以使用NPPV。对于有通气功能障碍疾病(如慢阻肺、睡眠障碍疾病、神经肌肉疾病等)和换气功能障碍疾病(如ARDS、心源性肺水肿、肺炎等)患者,NPPV能够改善其气体交换。2017年欧洲呼吸学会/美国胸科学会(ERS/ATS)联合发布了急性呼吸衰竭的无创通气临床实践指南,其中就NPPV的使用人群给出了推荐意见[14]。除了把握NPPV的适应人群,对于患者病情的了解也非常重要,要把握NPPV的适应证和禁忌证。临床应评估患者原发病是否可逆,以及是否需要进行通气辅助。通常考虑通气辅助的情况如下:①中重度的呼吸窘迫;②呼吸急促(慢阻肺患者>24次/min,低氧血症患者>30次/min);③辅助呼吸肌肉活动、矛盾呼吸;④PaCO2>45 mmHg,pH<7.35;⑤PaO2/FiO2<200 mmHg。NPPV的相对禁忌证包括:呼吸骤停;临床状态不稳定(低血压休克、不稳定的心肌梗死、心律失常或心肌缺血等);气道保护能力差;不耐受面罩;未处理的气胸;近期上呼吸道和食管手术;大量分泌物;不配合或躁动。临床工作中还需权衡利弊,综合判断NPPV使用的指征。在使用NPPV前,需要了解NPPV的生理学特征。NPPV能否成功受多种因素影响,如病种、病情、禁忌证、插管指征、呼吸机模式、参数、气道湿化等,而且需要专业团队通力协作完成相关的操作和管理,从而使NPPV的成功率更高,临床疗效更确切,避免患者插管,改善预后。
[1] Pierson D J. History and epidemiology of noninvasive ventilation in the acute-care setting[J]. Respir Care, 2009, 54(1):40-52.
[2] Esteban A, Frutos-Vivar F, Muriel A, et al. Evolution of mortality over time in patients receiving mechanical ventilation[J]. Am J Respir Crit Care Med, 2013, 188(2):220-230.
[3] Nava S, Navalesi P, Conti G. Time of non-invasive ventilation[J]. Intensive Care Med, 2006, 32(3):361-370.
[4] Kallet R H, Diaz J V. The physiologic effects of noninvasive ventilation[J]. Respir Care, 2009, 54(1):102-115.
[5] Brochard L, Mancebo J, Wysocki M, et al. Noninvasive ventilation for acute exacerbations of chronic obstructive pulmonary disease[J]. N Engl J Med, 1995, 333(13):817-822.
[6] L'Her E, Deye N, Lellouche F, et al. Physiologic effects of noninvasive ventilation during acute lung injury[J]. Am J Respir Crit Care Med, 2005, 172(9):1112-1118.
[7] Antonelli M, Conti G, Rocco M, et al. A comparison of noninvasive positive-pressure ventilation and conventional mechanical ventilation in patients with acute respiratory failure[J]. N Engl J Med, 1998, 339(7):429-435.
[8] Carron M, Freo U, BaHammam A S, et al. Complications of non-invasive ventilation techniques: a comprehensive qualitative review of randomized trials[J]. Br J Anaesth, 2013, 110(6):896-914.
[9] Brochard L, Slutsky A, Pesenti A. Mechanical Ventilation to Minimize Progression of Lung Injury in Acute Respiratory Failure[J]. Am J Respir Crit Care Med, 2017, 195(4):438-442.
[10] Grieco DL, Menga LS, Eleuteri D, et al. Patient self-inflicted lung injury: implications for acute hypoxemic respiratory failure and ARDS patients on non-invasive support[J]. Minerva Anestesiol, 2019, 85(9):1014-1023.
[11] Carteaux G, Millán-Guilarte T, De Prost N, et al. Failure of Noninvasive Ventilation for De Novo Acute Hypoxemic Respiratory Failure: Role of Tidal Volume[J]. Crit Care Med, 2016, 44(2):282-290.
[12] Rana S, Jenad H, Gay PC, et al. Failure of non-invasive ventilation in patients with acute lung injury: observational cohort study[J]. Crit Care, 2006, 10(3):R79.
[13] Frat J P, Ragot S, Coudroy R, et al. Predictors of Intubation in Patients With Acute Hypoxemic Respiratory Failure Treated With a Noninvasive Oxygenation Strategy[J]. Crit Care Med, 2018, 46(2):208-215.
[14] Rochwerg B, Brochard L, Elliott M W, et al. Official ERS/ATS clinical practice guidelines: noninvasive ventilation for acute respiratory failure[J]. Eur Respir J, 2017, 50(2):1602426.
[15] Hill N S, Brennan J, Garpestad E, et al. Noninvasive ventilation in acute respiratory failure[J]. Crit Care Med, 2007, 35(10):2402-2407.
 后可发表评论
后可发表评论




 公众号
公众号
 客服微信
客服微信