[1] 中华医学会呼吸病学分会呼吸治疗学组. 人工气道气囊的管理专家共识(草案)[J]. 中华结核和呼吸杂志, 2014, 37(11):816-819.
[2] 通耀威, 谢志毅, 蒋晓芳, 等. 人工气道气囊压力监测及影响因素的研究进展[J]. 实用临床医学, 2020, 21(5):86-91.
[3] Seegobin R D, van Hasselt G L. Endotracheal cuff pressure and tracheal mucosal blood flow: endoscopic study of effects of four large volume cuffs[J]. Br Med J (Clin Res Ed), 1984, 288(6422):965-968.
[4] Rello J, Soñora R, Jubert P, et al. Pneumonia in intubated patients: role of respiratory airway care[J]. Am J Respir Crit Care Med, 1996, 154(1):111-115.
[5] Kuriyama A, Jackson J L, Kamei J. Performance of the cuff leak test in adults in predicting post-extubation airway complications: a systematic review and meta-analysis[J]. Crit Care, 2020, 24(1):640.
[6] Sultan P, Carvalho B, Rose BO, et al. Endotracheal tube cuff pressure monitoring: a review of the evidence[J]. J Perioper Pract, 2011, 21(11):379-386.
[7] Carolyn J. La Vita. Airway management//Kacmarek RM, Stoller JK, Heuer AJ. Egan’s fundamentals of respiratory care[M]. 12th. Elsevier: St-louis, 2019:776-786.
[8] Amanda M. Kleiman, Ashley Matthews Shilling. Airway Management Devices and Advanced Cardiac Life Support// J.M. Cairo. Mosby’s respiratory care equipment[M]. 10th. Elsevier: St-louis,2018:367-396.
[9] Li J, Zong Y, Zhou Q, et al. Evaluation of the Safety and Effectiveness of the Rapid Flow Expulsion Maneuver to Clear Subglottic Secretions in Vitro and in Vivo[J]. Respir Care, 2017, 62(8):1007-1013.
[10] 中华医学会重症医学分会. 呼吸机相关性肺炎诊断、预防和治疗指南(2013)[J]. 中华内科杂志, 2013, 52(6):524-543.
[11] Li Y, Yuan X, Sun B, et al. Rapid-flow expulsion maneuver in subglottic secretion clearance to prevent ventilator-associated pneumonia: a randomized controlled study[J]. Ann Intensive Care, 2021, 11(1):98. Published 2021 Jun 24.
[12] Dexter A M, Scott J B. Airway Management and Ventilator-Associated Events[J]. Respir Care, 2019, 64(8):986-993.
[13] O'Neal P V, Munro C L, Grap M J, et al. Subglottic secretion viscosity and evacuation efficiency[J]. Biol Res Nurs, 2007, 8(3):202-209.
[14] Depew C L, McCarthy M S. Subglottic secretion drainage: a literature review[J]. AACN Adv Crit Care, 2007, 18(4):366-379.
[15] Wen Z, Zhang H, Ding J, et al. Continuous Versus Intermittent Subglottic Secretion Drainage to Prevent Ventilator-Associated Pneumonia: A Systematic Review[J]. Crit Care Nurse, 2017, 37(5):e10-e17.
[16] Pozuelo-Carrascosa D P, Herráiz-Adillo Á, Alvarez-Bueno C, et al. Subglottic secretion drainage for preventing ventilator-associated pneumonia: an overview of systematic reviews and an updated meta-analysis[J]. Eur Respir Rev, 2020, 29(155):190107. 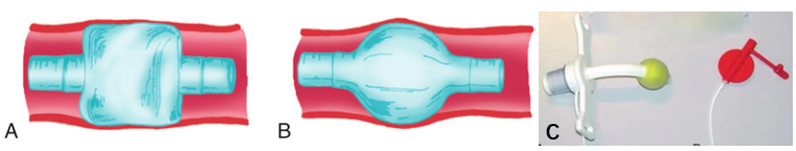




 后可发表评论
后可发表评论




 公众号
公众号
 客服微信
客服微信