登录方式
方式一:
PC端网页:www.rccrc.cn
输入账号密码登录,可将此网址收藏并保存密码方便下次登录
方式二:
手机端网页:www.rccrc.cn
输入账号密码登录,可将此网址添加至手机桌面并保存密码方便下次登录
方式三:
【重症肺言】微信公众号
输入账号密码登录
注:账号具有唯一性,即同一个账号不能在两个地方同时登录。
自主驱动下的波形形态
1. 自主呼吸对波形的影响
波形的“异常”与自主驱动的有无、出现的时间点和强度密切相关。当控制通气时,呼吸波形形态取决于机械通气的模式、参数设置和患者胸肺呼吸力学状态(见上篇“机械通气波形分析:基础篇”)。当存在自主呼吸驱动时,压力型通气模式决定了患者气道开口处的压力值,呼吸过程中肺内压力则受自主呼吸的影响,驱动越强,肺内压越低,肺内外压力差越大,相应时间点的吸入流量越高(运动方程)(图1-A);容量型模式下如果预设恒定吸气流量,则气道压的高低受自主呼吸的影响,吸气驱动越强,气道压力越低,在极端情况下可见“流量饥饿”现象。总体而言,与完全控制通气时的波形比较,伴随自主驱动的呼吸波形大多会在吸气相或呼气相出现明显的未预料的拐点或趋势(图1-B、C)。
图1 存在自主呼吸驱动的呼吸波形
2. 自主触发的判断(辅助和同步)
辅助的机械通气指的是当患者存在一定的自主吸气,但由于肺部力学损害或中枢、外周肌肉驱动较弱时,呼吸机给予预设的通气支持(预设压力或潮气量),也即所谓的呼吸机送气和患者吸气开始的同步。在生理状态下,自主呼吸通过吸气肌收缩降低胸腔内压力,从而扩张肺泡,使得肺泡内压力降低,肺内外的压力产生差值(外高内低),进而产生吸入流量。机械通气时,自主吸气的同步由“吸气触发灵敏度”这一参数负责,常用流量触发和压力触发两种(其他如NAVA等则较少应用)。触发的原理是通过监测呼气相环路内流量和压力的变化并达到一定的程度来判断是否存在自主吸气努力。
(1)几乎所有的呼吸机都会在波形或主界面上的某个部位有相应的颜色或图形来体现,比如Maquet呼吸机吸气开始的波形颜色、Drager呼吸机左上角的?图形显示、哈美顿呼吸机波形下方的紫色三角图形(图2-B)等,不同呼吸机有不同的定义方式。也有临床医生根据监测的呼吸频率和设置频率的比较来判断,当自主节律不整齐时,可能存在误判。
(2)根据通气开始瞬间的气道压力和流量变化来判断。此种方法基于吸气触发灵敏度的原理,在绝大多数患者中准确性较高,而且也能判断某些常见的非自主节律问题。压力触发灵敏度的原理是当呼吸机在呼气相监测到气道压力的下降值达到预设的压力触发灵敏度时启动送气过程,我们可以在呼吸周期启动的时间点看到有较明显的气道压力下降(图2-A),可以判断该次送气通常是由患者主动吸气触发。当采用流量触发灵敏度时,我们也能在流量时间波形上看到有流量上升的拐点,该拐点对应的流量大小即预设的流量触发灵敏度(图2-C)。使用流量触发灵敏度时,通常要求呼吸机在呼气相输送一较低流量的基础气流,可以用于克服呼吸环路的阻力;而压力触发时,呼吸环路的死腔需要患者自己克服。因此流量触发灵敏度的同步性能通常优于压力触发,常作为首选触发方式。当然,压力的下降和流量的上升在流量触发时通常是同步的;但在压力触发方式下,触发之前一般见不到流量的上升。
图2 根据波形判断是否存在自主呼吸
(3)另外一种比较隐蔽的自主呼吸形式是触发由时间控制完成,而在呼吸机通气开始后出现的自主吸气动作;这种自主吸气可只出现在吸气相,也可能延续到呼气相早期,原因可能是通气不足或反转触发(在ARDS患者深镇静时多见)。此时虽然监测的呼吸频率与预设值相同,但却有自主驱动存在(图3)。
图3 通气不足可能,通过增加RR自主吸气消失
3. 波形形态和自主驱动强弱
从肺保护通气的角度出发,基于呼吸力学的驱动压限制策略较为常用。除了呼吸机预设的驱动压力,自主呼吸时呼吸肌的主动运动产生自主驱动压力,两部分压力叠加最终产生通气。当完全控制通气时,不同目标的通气模式都呈现与胸肺力学直接相关的波形特点,是有迹可循的(详见上篇“机械通气波形分析:基础篇”)。而当自主驱动参与呼吸过程时,波形的呈现不再按部就班,呼吸周期的每个时间点都会因为自主驱动的干预而变得无法预计。从波形形态判断驱动强弱属于定性分析,量化分析还是要借助于各种Pmus的测定方法。需要注意的是,呼吸频率的快慢和自主驱动的强弱没有必然联系。
(1)容量目标通气:容量型通气流量恒定、压力可变,压力的高低取决于预设的流量、呼吸力学和自主驱动的强弱。恒定流量的容量型通气,当自主呼吸对流量的需求超过预设流量时,气道压力就会较预计值降低,且驱动越强压力越低(图4)。
图4 流量饥饿
(2)压力目标通气:压力型通气压力恒定、流量可变,流量的高低取决于预设的压力、呼吸力学和自主驱动的强弱。当存在吸气相自主驱动时,与无自主驱动相比,对应时间点的肺泡内压将明显降低,从而增加了肺泡内外压力差值,吸气流量将相应增加(取决于自主驱动强弱和气道阻力高低,详见上篇“机械通气波形分析:基础篇-运动方程”部分);驱动越强、流量越高,流量波形形态将变得圆钝甚至变为方波(图5-D)。
自主驱动较强时,我们也能在部分患者呼气相看到患者主动呼气的现象,通常也预示着较强的自主驱动。
图5 压力目标通气
异常节律主要包括触发异常和切换异常。机械通气患者有自主驱动时存在两套呼吸节律,呼吸机的机械节律和患者的自主节律,两者之间既相互独立又相互影响。触发异常的一种形式是指看似患者自主驱动触发的通气并非由呼吸中枢发放驱动而产生,而是因为某种原因导致呼吸环路内的流量或压力达到了预设触发灵敏度水平的波动,而呼吸机通常并不能区分这种信号是否真实来源于患者本身的呼吸驱动,称为“误触发”;另外一种形式就是无效触发和延迟触发(将在后续篇章进行解读)。切换异常也是常见的人机不同步问题,通常体现在自主吸气时间和呼吸机预设吸气时间的不一致,使得患者吸气时间不足或过长。异常节律的出现主要后果是通气过度,对于肺保护性通气有不利影响,而对气道阻塞性疾病的患者可能造成更严重的后果(PEEPi的产生、循环影响等),是机械通气患者非常重要的人机同步问题。
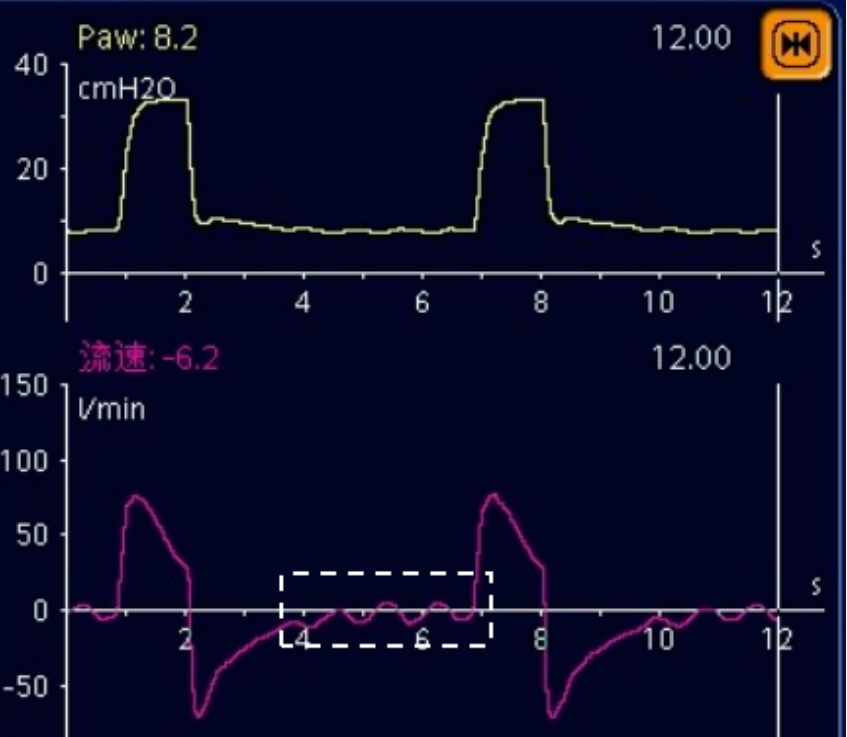
图6 心跳切迹
对于心脏跳动引起的误触发,临床识别尤其重要。大部分心脏引起的误触发通常监测到的“呼吸频率”并不会很快,故而很容易被忽略。当发现上述“规律钝性的锯齿样波形”时需要警惕存在心脏触发的可能性,此时可以冻结波形测量呼气末正向流量的大小,如果和预设触发灵敏度相仿,可以考虑增加触发灵敏度(绝对值)来判断、处理。
(2)漏气:因为呼吸管路破损、连接不紧密或日常气道管理差错(比如气囊压不足、插管移位等)导致的环路漏气并不少见,其后果在不同品牌呼吸机和不同模式下有所不同,通气不变、通气不足或通气过度均有可能发生。一般而言,压力型通气模式下漏气引起的误触发会导致过度通气,而容量型通气会导致潮气量和/或分钟通气量降低或不变(需要考虑自主呼吸的代偿);有些品牌的呼吸机由于存在漏气补偿或漏气适应的功能,在呼吸机补偿能力范围内不会引起误触发。也有一些较旧型号的呼吸机实际并不存在基础流量,当PEEP为0时,漏气也不会引起误触发。
常见的漏气波形特点如下(图7):①容量时间波形呼气支不能回到基线、流量波形的呼气相曲线下面积小于吸气相(潮气量);②将流量时间波形放大后可见到相对稳定的呼气相正向流量波形;③每个呼吸周期均存在以上特点(通常每个或连续多个呼吸周期都存在问题)。除符合以上特点外,需要除外呼吸机流量传感器监测问题,尤其当明显符合漏气特点但没有误触发存在的情况下;某些品牌呼吸机的流量传感器外置且容易受冷凝水影响,需要特别注意误报漏气问题。
图7 漏气引起的误触发:食道压力无明显自主呼吸迹象
(3)呃逆:呃逆是患者膈肌因为某种原因导致的高强度、短时间收缩现象。显然,膈肌收缩会产生明显的肺内外的压力差值波动和流量波动,达到预设触发灵敏度时,触发呼吸机开始送气。此种触发并非患者呼吸中枢的真实反应,会导致明确的误触发和过度通气。
波形特点为(图8):①吸气峰值流量明显增高;②流量波形在吸气初期出现拐点;③不规律出现。临床处理:呃逆通常不容易处理,如果因呃逆出现明显的通气过度时,若无禁忌可尝试降低预设的呼吸频率或改为自主呼吸模式。
图8 呃逆引起的误触发
(4)无效触发和反转触发:将在后续篇章解读。
切换是指呼吸机的吸气相向呼气相的转换。如前所述,预设的吸呼气切换时间点与患者自主节律可能存在不同步现象,包括切换过早和切换过晚。切换问题可见于所有模式,在预设吸气时间的通气模式(辅助通气)下尤其多见。由于自主呼吸频率的不稳定,吸气时间(呼气灵敏度)的设置通常需要预留自主代偿的空间。
(1)切换过早:呼吸机按照预设的吸气时间将气道开口压从高压(吸气相)转换至低压(呼气相),而造成患者此次吸气驱动延续到呼气相早期,此时肺内外的压力差处于内高外低的状态,吸入气流较为困难,造成窒息感。如果患者自主驱动较强,则仍可能在呼气早期产生正向的吸入气流并触发呼吸机开始第二次送气过程,产生双吸气。双吸气的产生会导致潮气量超过预设水平,对肺保护性通气显然是不利的;因此有呼吸机在呼气早期预留了0.5秒的不应期,即使患者产生达到灵敏度水平的吸气努力,呼吸机也不会给予二次通气,对限制潮气量有一定意义。
波形特点(图9):①流量波形呼气早期双峰;②最常见的现象是第一个呼气流量峰值≤第二个峰值流量,取决于患者的吸气努力;③部分患者诱发双吸气现象(需要排除某品牌呼吸机呼气辅助导致的双吸气)。
图9 切换过早
临床处理:切换过早如果没有诱发双吸气,在呼吸频率不快的情况下可以不予积极处理,否则需要适当延长机械吸气时间(调整吸气时间或呼气灵敏度),使预设的吸气时间能覆盖自主吸气时间,注意潮气量增加情况。此外,高压报警和部分呼吸机的高潮气量报警也会主动进行吸呼气的切换,在患者潮气量达到上限或气道压力增高至报警限时会终止吸气,给患者造成窒息感觉,可以临时提高报警限值。如因肺保护策略的实施需要严格控制潮气量时,可加强镇痛镇静,或通过提高设置呼吸频率来满足患者的分钟通气需求,抑制自主呼吸。强烈不推荐通过降低支持压力来试图处理切换问题导致的潮气量过高的问题。
(2)切换过晚:切换过晚是指呼吸机因预设的吸气时间长于自主吸气时间,当患者试图开始呼气过程时,气道压仍处于高压状态,造成患者憋气不能呼气或呼气困难。延迟切换对于患者造成的困扰是显而易见的,对于气道阻塞性疾病患者而言,似乎会带来更大的风险(呼气受限、PEEPi等),需要密切关注。
波形特点(图10):①流量时间波形吸气中后期出现流量为0的平台;②压力时间波形吸气相尾部压力上升;③气道峰压高于预设值。
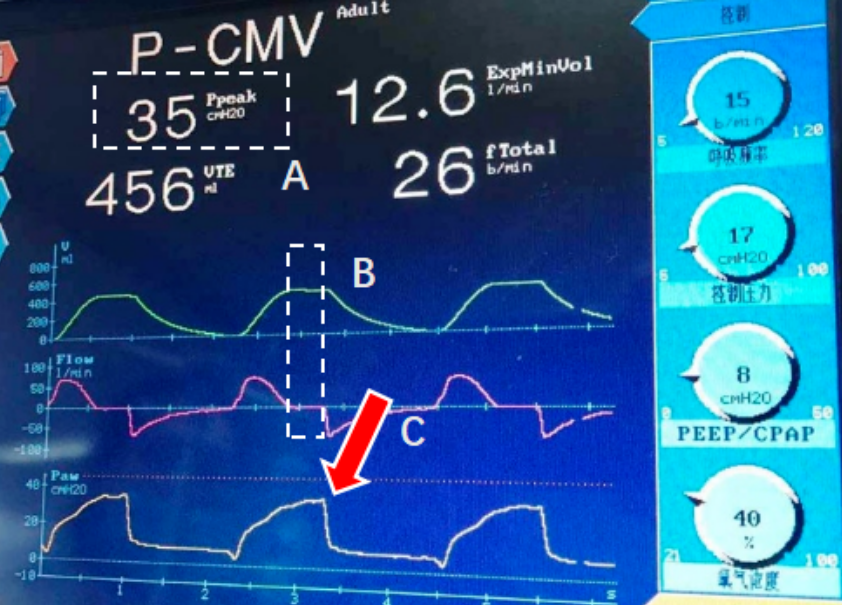
图10 切换过晚
临床处理:延迟切换常见于低顺应性、呼吸频率较快的患者。从原理出发,缩短预设吸气时间来处理延迟切换是合理的,预设吸气时间尽可能小于1.2秒(不用考虑所谓的正常吸呼比),但可能会导致部分患者呼吸频率进一步加快,尤其是延迟切换造成的气道峰压增高没那么明显的情况下。如果气道峰压明显高于预设值,则强烈建议缩短吸气时间。一般而言,自主呼吸频率越快,自主吸气时间越短。因此,任何可以减慢呼吸频率的方法均为可选,包括且不限于镇痛镇静药物的使用。
以上介绍的是机械通气过程中自主节律和机械节律之间的部分异常现象。机械通气使用是否合理有非常多的因素需要考虑,比如胸肺力学、心肺交互、通气策略的选择等等,仅通过所谓的波形“正常化”作为参数调节目标显然是片面的。然而,自主呼吸作为可控、可变的生命体征,我们是可以通过呼吸机提供的各类数据来判断患者通气需求的,尤其是机械通气波形更能反映动态变化。除了所谓的潮气量、PEEP的高低,在大多数时候我们也应首先确保患者“想吸能吸、想呼能呼”的自主节律和机械节律的和谐共处;在这一基础上整合呼吸力学和通气策略进行参数调整,以期做到更优化的机械通气。
参考文献
[1] Yoshida T, Fujino Y, Amato M B P, et al. Fifty Years of Research in ARDS. Spontaneous Breathing during Mechanical Ventilation. Risks, Mechanisms, and Management[J]. Am J Respir Crit Care Med, 2017, 195(8):985-992.
[2] Mauri T, Cambiaghi B, Spi nelli E, et al. Spontaneous breathing: a double-edged sword to handle with care[J]. Ann Transl Med, 2017, 5(14):292.
[3] Yoshida T, Fujino Y. Monitoring the patient for a safe-assisted ventilation[J]. Curr Opin Crit Care, 2021. 27(1):1-5.
[4] Yoshida T, Amato M B P, Kavanagh B P, et al. Impact of spontaneous breathing during mechanical ventilation in acute respiratory distress syndrome[J]. Curr Opin Crit Care, 2019, 25(2):192-198.
[5] Albani F, Pisani L, Ciabatt G, et al. Flow Index: a novel, non-invasive, continuous, quantitative method to evaluate patient inspiratory effort during pressure support ventilation[J]. Crit Care, 2021, ;25(1):196.
[6] Dres M, Rittayamai N, Brochard L. Monitoring patient-ventilator asynchrony[J]. Curr Opin Crit Care, 2016, 22(3):246-253.
[7] Mirabella L, Cinnella G, Costa R, et al. Patient-Ventilator Asynchronies: Clinical Implications and Practical Solutions[J]. Respir Care, 2020, 65(11):1751-1766.
[8] Bailey J M. Management of Patient-Ventilator Asynchrony[J]. Anesthesiology, 2021, 134(4):629-636.
[9] Pham T, Brochard L J, Slutsky A S. Mechanical Ventilation: State of the Art[J]. Mayo Clin Proc, 2017, 92(9):1382-1400.
作者简介

浙江大学医学院附属第一医院呼吸治疗师、内科组组长
毕业于四川大学华西医学中心呼吸治疗与危重症监护专业
中国病理生理学会危重病医学专业委员会呼吸治疗学组委员兼秘书
浙江省呼吸治疗联盟常务委员
组织、参编多部专业著作、指南和专家共识
主要研究领域:重症患者的呼吸支持和气道管理
 后可发表评论
后可发表评论




友情链接
联系我们
 公众号
公众号
 客服微信
客服微信